مقاومت آنتیبیوتیکها حاصل مصرف ناصحیح و افراطی آنتیبیوتیکها در درمان بیماریهای مختلف است. این تصور غلط که آنتیبیوتیکها در درمان هر نوع عفونتی دست دارند، اکنون بلای جان بشر شده است. باوجود این باور منسوخ، هنوز شاهد تجویز نابهجای آنتیبیوتیکها در درمان بیماریهای ویروسی هستیم و چه بسیار مواردی که به علت تشخیص نادرست علائم و تجویز نسنجیده آنتیبیوتیکها ابعاد این فاجعه مرگبار دامنگیرتر میشود. در این میان نباید از اثرات مخرب خوددرمانی، آنتیبیوتیکهای تقلبی وفروش غیرمجاز دارو که بویژه در کشورهای در حال توسعه شایعتر است، غافل شد. مقاومت آنتیبیوتیکی پدیدهای نیست که در حال حاضر به اندازه ابولا و سایر عفونتهای مشابه فراگیر و خطرناک باشد، اما معضلی جدی است که پیوسته رو به وخامت میرود. حال آن که ابزارهای تحت اختیار بشر برای رویارویی تمامعیار با این تهدید کافی نیستند. در ادامه با ما همراه باشید تا علل و پیامدهای این قضیه را موشکافانهتر بررسی کنیم.
نحوه شکلگیری مقاومت آنتیبیوتیکی
باکتریها ریزموجوداتی تکسلولی با قابلیت تکثیرپذیری بالا هستند که تعدادشان در شرایط مساعد در هر ده دقیقه دو برابر میشود. این موجودات موذی انواع بیضرری دارند که با عنوان میکروفلور شناخته میشوند. تریلیونها باکتری مفید در داخل و روی سطح بدن ما زندگی میکنند که اتفاقا عدهای از آنها بدن را از حمله باکتریهای مضر در امان نگه میدارند و عدهای دیگر بدون هیچ ضرر یا منفعتی فقط حضور منفعلانه دارند.
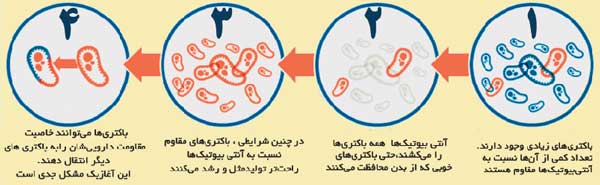
اگر باکتریها به دفعات زیاد مورد حملات آنتیبیوتیکی قرار بگیرند، بتدریج میزان مقاومتشان نسبت به این حملات افزایش خواهد یافت. رویارویی مکرر باکتریها با آنتیبیوتیکها موجب تقویت دیوار دفاعی این عوامل بیماریزا و بسته شدن حداکثری منافذ قابل نفوذ میشود. باکتریها با شدت گرفتن این رویارویی پادزهرهایی به نام آنزیم تولید میکنند که خاصیت درمانی آنتیبیوتیکها را از میان میبرد. به همین علت، دانشمندان همواره در حال ساخت نسل جدیدتری از آنتیبیوتیکها هستند که از نسل پیشین قویتر باشند و بتوانند با آنزیمهای باکتریایی مقابله کنند. این در حالی است که باکتریها نیز همگام با ارتقای قابلیتهای درمانی آنتیبیوتیکها پیوسته در حال مقاومتر شدن هستند و ابرآنزیمهایی مقابلهناپذیرتر تولید میکنند. باکتریهای مقاومشده با ورود آنتیبیوتیکها به بدن از طریق ماده ژنتیک خود به سایر باکتریهای همرده خبر میدهند تا به اتفاق در خنثیسازی حملات دارویی بسیج شوند.
برخی باکتریها حتی به درجهای از پیشرفت رسیدهاند که قادرند خودشان را با لایهای از تجمعات باکتریایی موسوم به زیستلایه محاصره کنند و مانع نفوذ دارو به درون سلول شوند. این باکتریهای سرکش اکنون در حال تغییر وضعیت به باکتریهای فرصتطلبی هستند که اگر چارهای برایشان پیدا نشود به استعمارگرانی شکستناپذیر در بدن میزبان تبدیل خواهند شد.
مقاومت آنتیبیوتیکی در کشورهای در حال توسعه
با افزایش تأثیرناپذیری آنتیبیوتیکها در نابودی عوامل بیماریزا پیشبینی میشود بشر در آیندهای نامعلوم با فاجعهای زیستی دست به گریبان خواهد بود. چندی است سازمان جهانی بهداشت نیز از بهصدا درآمدن زنگ خطر این فاجعه خبر داده و کشورهای درگیر را به مقابله جدی تهدید ابرباکتریها فراخوانده است.
بحران مقاومت آنتیبیوتیکی در کشورهای در حال توسعه، شیوع گستردهتری دارد. هند از جمله کشورهای بحرانزدهای است که بیش از 58 هزار مرگِ ناشی از عفونتهای خونی نوزادی در این کشور را ناشی از مقاومت دارویی میداند. دولت هند طی دهههای اخیر زنان باردار را به وضع حمل در بیمارستانها تشویق کرده است تا به این طریق از سیر صعودی نرخ مرگومیر نوزادان بکاهد. به موجب این راهبرد تعداد نوزادان متولد شده در بیمارستانها به بیش از 80 درصد افزایش یافته است. دولت هند با وجود اجرای پیگیرانه این برنامه هنوز هیچ اقدام قابل ملاحظهای در جهت ارتقای ظرفیت بیمارستانهای این کشور در پیش نگرفته است. نتیجه این که اکنون در بخش زنان و زایمان بیمارستانهای هند جای سوزن انداختن نیست، تا حدی که به ازای هر دو یا سه زن فقط یک تخت خالی وجود دارد. مراکز درمانی این کشور علاوه بر ازدحام جمعیت به لحاظ بهداشتی نیز وضع بسیار نامناسبی دارند. بر اساس یک نظرسنجی که توسط صندوق کودکان ملل متحد انجام شد، در 78درصد بیمارستانها و مراکز بهداشت ایالت راجستان هند، حتی صابون شست وشوی دست وجود ندارد!
مقابله مؤثر با مقاومت آنتیبیوتیکی در کشورهای آسیبپذیر مستلزم آگاهی وسیعتر جامعه پزشکی این کشورها از بیماریهای عفونی است تا مبادا باکتریهایی که در حال حاضر با تجویز آنتیبیوتیکهای صحیح قابل کنترل هستند، با تشخیص غلط بیماری به انواع مقاوم تغییر وضعیت پیدا کنند. نکته قابل توجهی که البته انجمن میکروبشناسی و بیماریهای عفونی پاکستان نیز به عنوان یکی دیگر از کشورهای درگیر به آن اشاره داشته، بهروزرسانی منابع درسی رشتههای پزشکی است. یافتههای اخیر در خصوص پیشگیری، تشخیص و درمان بیماریهای عفونی نوظهور باید هرچه زودتر در کتابهای دانشگاهی گنجانده شوند. همچنین باید به عموم شهروندان تفهیم شود که آنتیبیوتیکها را از سبد داروهایی که خودسرانه مصرف میکنند دور بریزند و انتظار نداشته باشند پزشک برای هر تب یا سرفهای آنتیبیوتیک تجویز کند.
چشمانداز نگرانکننده
پیشبینی دقیق میزان وخامت مقاومت آنتیبیوتیکی در چند سال آینده بسختی امکانپذیر است، اما پیشبینی درازمدت این پدیده از یک آینده نامیمون خبر میدهد. چنانچه برای این پدیده شوم چارهای اندیشیده نشود، قربانیان ابرباکتریها در نیمقرن آینده از قربانیان سرطان پیشی خواهند گرفت. آنوقت است که اَعمال پزشکی معمول از قبیل سزارین، تعویض مفصل ران و شیمیدرمانی که اکنون با آسودگی خاطر انجام میشوند، به یک کابوس هراسانگیز بدل خواهند شد. اگر باکتریهای مقاوم با همین فرمان پیش بروند و چارهها کارساز نشوند، عفونتهایی همچون سِل یا سوزاک که امروزه قابل درمان هستند، در ردیف بیماریهای ناعلاج قرار خواهند گرفت.
بیمارستانها عامل اصلی انتقال ابرباکتریها
ابرباکتریها در اغلب موارد از بیمارستانها شیوع پیدا میکنند و از طریق همجواری با بیمار، پرسنل یا لوازم آلوده منتقل میشوند. این موجودات موذی بخصوص به بدن بیمارانی که سیستم ایمنی بدنشان ضعیفتر است آسانتر راه پیدا میکنند. متأسفانه عفونتهای بیمارستانی بسهولت قابل درمان نیستند و آمار فوتی بالایی دارند.
اِستافیلوکوکوس اورِئوسِ مقاوم به مِتیسِیلین (MRSA) و کلستریدیوم دیفیسیل ( C. difficile) شایعترین عامل عفونتهای بیمارستانی به شمار میروند. باکتری MRSA معمولا افرادی را که در بیمارستانها بستری هستند و تحت عمل جراحی قرار گرفتهاند یا سیستم ایمنی بدنشان ضعیف شده است، مبتلا میکند. عفونتهای خونی، عفونتهای محل جراحی و التهاب ریه از پیامدهای ابتلا به این عفونت بیمارستانی هستند و آنتیبیوتیک وانکومایسین آخرین شانس دارویی مبتلایان شناخته میشود. سی. دیفیسیل نیز باکتری عامل اسهال و بیماریهای رودهای وخیم مانند کولیت است که سالانه 35 هزار نفر را به طور میانگین در بیمارستانهای آمریکا مبتلا میکند و از این میان تقریبا بین 15تا 20 هزار نفرشان جان خود را از دست میدهند.
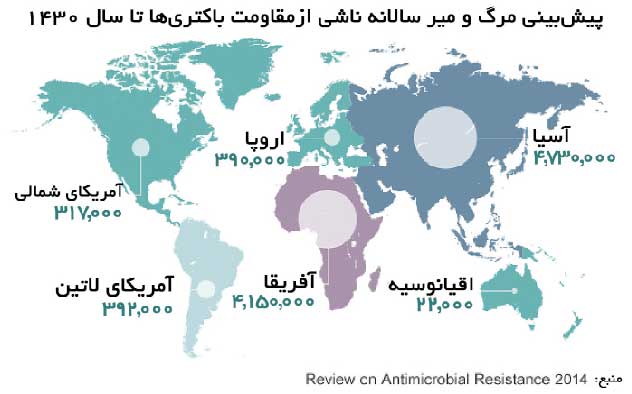
با وجود آمارهای تکاندهنده، هنور بسیاری از مراکز درمانی در نقاط مختلف جهان در زمینه محافظت از بیماران در مقابل ابتلا به این قبیل عفونتهای بیمارستانی ضعیف و غیرمسئولانه عمل میکنند و خود با رعایت نکردن اصول بهداشتی، به منبع اصلی انتقال آلودگی تبدیل شدهاند. البته ناگفته نماند ابرباکتریها حتی قادرند به بدن افراد کاملا سالم نیز نفوذ کنند. پس با این اوصاف باید گفت بدن هر شخصی ـ سالم یا بیمار فرقی نمیکند ـ ممکن است روزی میزبان یک ابرباکتری مقاوم شود!
راهکارهای دانشمندان برای کنترل ابرباکتریها
اکنون دانشمندان در حال شناسایی باکتریهای مستعد به مقاوم شدن هستند تا خطرزاترین گونههای باکتریایی را تفکیک کنند. آزمایش تکتک عفونتهای نگرانکننده چالش اصلی این مطالعات است. مراکز کنترل و پیشگیری از بیماریهای آمریکا اخیرا ظرفیتهای مطالعاتی خود را در زمینه نابودی ابرباکتریها گسترش داده و مجموعهای از آزمایشگاههای پژوهشی را در سراسر ایالات متحده بسیج کرده است. برخی اقدامات مؤثری که در کنترل شیوع ابرباکتریها اثربخشی بسزایی دارند، بسادگی رعایت مداوم بهداشت هستند. همچنین تجویز آنتیبیوتیکها باید با دقت نظر بالاتری صورت پذیرد و بویژه در مصارف دامی محدودتر شود. از شرکتهای داروسازی و تجهیزات پزشکی نیز انتظار میرود در اندیشه کشف درمانهای جایگزین و ساخت ابزارهای فوق حساسی باشند که بتوان بیماریهای عفونی را در سریعترین زمان تشخیص داد و تدابیر درمانی لازم را اتخاذ کرد تا شاید سایه شوم ابرباکتریها از سر سلامت بشر کنار برود.
منابع: popsci.com و dawn.com و ihe-online.com
و realtruth.org و thenews.com.pk
مترجم: صدف دژآلود
جامجم


گواردیولا چگونه برترین مربی تاریخ شد؟



خرید و فروش غیرقانونی انواع حیوانات و پرندگان کمیاب ادامه دارد



در گفتوگوی جام جم آنلاین با حجتالاسلام دکتر قاسم خانجانی بررسی شد
